Кровотечения в беременности и родах, ДВС-синдром
Автор: С. Грошев, З.А. Исраилова.
Автор: С. Грошев, З.А. Исраилова.
Акушерские кровотечения всегда были основной причиной материнской летальности, поэтому знание этого осложнения беременности является обязательным для любого человека, имеющего лечебный диплом.
Тяжесть кровопотери зависит от индивидуальной переносимости кровопотери, преморбидного фона, акушерской патологии и метода родоразрешения. Особенности развития кровопотери при различной акушерской патологии различны.
Источником острой массивной кровопотери в акушерской практике могут быть:
По данным литературы и наших исследований в III триместре при физиологической беременности отмечается повышение суммарной активности факторов свертывания крови, составляющих внутренний путь активации гемостаза – VIII, IX, X, XI, XII и как проявление этого укорочение хронометрических тестов (АЧТВ, АВР) (табл. 1).
Уровень фибриногена в конце вышеуказанного триместра увеличивается на 20–30% (в сравнении со средненормативными значениями), а возрастание количества факторов, составляющих внешний путь активации свертывания крови – незначительное, о чем свидетельствуют данные протромбинового комплекса (ПТИ в среднем 100–110%).
Конечный этап свертывания, а именно превращение фибриногена в фибрин, соответствует нормативным показателям у женщин вне беременности. Уровень растворимых фибрин-мономерных комплексов перед родами повышен в среднем в 1,5 раза в сравнении с нормой, а в первые сутки послеродового периода их количество может увеличиваться в среднем на 50% от исходного. Такой уровень РФМК сохраняется в течение 3–4 суток и имеет тенденцию к снижению лишь на 6–7 сутки послеродового периода.
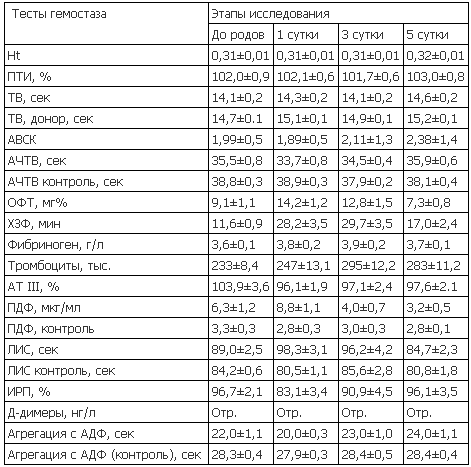
Таблица 1 – Динамика показателей гемостаза при физиологической беременности
Это подтверждает факт повышенной активности свертывающего звена гемостаза и тромбинемии. В сосудисто-тромбоцитарном звене гемостаза отмечается повышение агрегационной способности тромбоцитов на 20–30%, при нормальном их количестве. Из-за высокой скорости обмена фибриногена в организме беременных, может наблюдаться небольшое увеличение ранних ПДФ по данным клампинг-теста, при отсутствии Д-димеров (поздних продуктов деградации фибрина) на фоне нормальной концентрации плазминогена. Данные изменения расцениваются как умеренная активация фибринолиза. Уровень АТ-III в родовом и послеродовом периодах остается в пределах нормативных значений. Несмотря на повышенную активность основных прокоагулянтов при физиологической беременности патологической активации гемостаза не выявляется – это достигается в результате сбалансированной и компенсированной работой всех звеньев системы гемостаза, что является уникальной особенностью во время беременности. Таким образом, физиологические изменения в системе гемостаза относятся к проявлениям общей циркуляторной адаптации организма беременной женщины к гестационному процессу, что и способствует эффективному гемостазу, однако данные физиологические изменения создают фон для срыва адаптационных механизмов при любой критической ситуации во время беременности и родов.
Для определения величины кровопотери существует несколько способов, достоверность которых неодинакова. Существуют прямые и непрямые методы оценки кровопотери.
Прямые методы оценки кровопотери:
Непрямые методы:
Первый, наиболее распространенный способ – собирание крови, выделяющейся из половых путей, в тазик и последующее измерение ее объема в градуированной колбе емкостью 1–2 л. К количеству крови, излившейся таким образом, прибавляют массу крови, излившейся на подкладные пеленки; ее определяют по разнице в массе сухой подкладной пеленки и смоченной кровью.
Второй способ – определение процента потерянной крови от массы тела роженицы перед родами. Кровопотеря до 0,5% обычно является физиологической; кровопотеря 0,7–0,8% и больше, как правило, патологическая и может обусловить возникновение симптомов декомпенсированной кровопотери.
Более точно оценить величину кровопотери можно спектрофотометрическим методом, но основной его недостаток – продолжительность выполнения (свыше 20 мин), между тем быстрота определения объема потерянной крови имеет жизненное значение при массивной, острой кровопотере. Для определения величины кровопотери можно использовать совокупность клинических признаков и гемодинамических показателей. По ним выделяют три степени тяжести:
Ориентировочно объем кровопотери может быть установлен путем вычисления шокового индекса Альговера (отношение частоты пульса к уровню систолического артериального давления), (рис. 1).
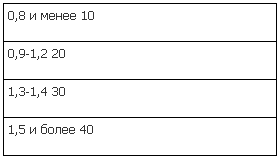
Рисунок 1 – Шоковый индекс. Объем кровопотери (% ОЦК)
Основные причины кровотечений в первом триместре беременности:
Клиническая диагностика основана на:
Угрожающий выкидыш: кровянистые выделения могут быть очень скудными, боли или отсутствуют или носят ноющий, тупой характер внизу живота. При влагалищном исследовании мы находим неизмененную шейку матки.
Начавшийся выкидыш: кровотечение может быть медленным, боли носят схваткообразный характер, шейка матки может быть слегка укорочена, наружный зев может быть приоткрыт. Угрожающий и начавшийся выкидыш протекают на фоне удовлетворительного состояния женщины. Неотложных мероприятий по остановке кровотечения не требуется.
На госпитальном этапе женщине необходимо создать покой, применить седативные препараты, внутримышечно можно ввести спазмолитики (ганглерон, ношпа, баралгин, сернокислая магнезия 10 мл 25% раствора, прогестерон). В стационаре решается вопрос о сохранении беременности, если женщина не заинтересована (необходимо произвести выскабливание полости матки).
Аборт в ходу: кровотечение обильное, боли носят схваткообразный характер; общее состояние меняется, и зависит от величины кровопотери. При влагалищном исследовании или осмотре в зеркалах: шейка матки укорочена, цервикальный канал проходим для одного загнутого пальца. Необходима неотложная помощь в виде срочной госпитализации, в стационаре выполняется выскабливание полости матки, с возмещением кровопотери, в зависимости от ее объема и состояния женщины.
При неполном самопроизвольном аборте кровянистые выделения носят темно-красного цвета, со сгустками, могут быть значительны. Все это сопровождается схваткообразными болями внизу живота. При влагалищном исследовании или осмотре в зеркалах: в цервикальном канале определяется плацентарная ткань, части плодного яйца, шейка матки значительно укорочена, цервикальный канал свободно пропускает 1,5–2 пальца. Неотложная помощь заключается в выскабливании полости матки, удалении остатков плодного яйца; возмещение кровопотери в зависимости от ее объема и состояния женщины.
При полном самопроизвольном выкидыше кровотечения нет, плодное яйцо полностью выделилось из матки. Неотложной помощи не требуется. Необходимо проверить полость матки путем выскабливания, для того чтобы удостовериться, нет ли там остатков плодного яйца.
Основная характеристика этой патологии заключается в том, что ворсины хориона превращаются в гроздевидные образования. И все ворсины могут превратиться в пузырьки, содержащие большое количество эстрогенов, а может быть частичное превращение. В группу риска по развитию пузырного заноса входят:
Клиническая диагностика основана на:
Диагноз пузырного заноса ставится на основании несоответствия размеров матки сроку задержки менструации, что можно определить по данным влагалищного исследования и УЗИ. Важнейшим критерием диагностики пузырного заноса является титр хорионического гонадотропина, который по сравнению с нормально протекающей беременностью, увеличивается более чем в тысячу раз.
Кровотечение может быть остановлено только одним путем – выскабливание полости матки. Характерной особенностью этого выскабливания является то, что оно должно проводится обязательно под внутривенным введением утеротоников и необходимо удалить как можно больше измененной ткани абортцангом. Утеротоники вводятся для того, чтобы вызвать сокращение матки, чтобы хирург был лучше ориентирован в полости матки. Необходимо быть осторожным, так как пузырный занос может быть деструирующим, то есть проникающим в мышечную стенку матки, вплоть до серозной оболочки. При перфорации матки при выскабливании необходимо выполнить ампутацию матки.